Step-by-Step Guide
体外受精・胚移植法のステップ

体外受精・胚移植法のステップ
当院では母乳育児を積極的に取り入れています。
1 治療前の準備
事前の説明会で以下のことをご理解いただいた後に治療がはじまります。
・当院の治療成績
・精子や卵子について
・採卵や胚移植について
・治療法がどのようなスケジュールで実施されるか
・治療におけるリスクや副作用について
・治療費用 など
リアルタイムの状況に応じた卵巣刺激方法を選択するために血液検査を行い、プロトコールの説明を行います。採卵に際して痛みを伴わないよう原則麻酔を使用するため、術前の検査として血液検査や感染症の検査、心電図検査などを実施します。
同意書
当院では、体外受精/顕微授精・胚移植法の治療を受けられる場合には、採卵日までに必ず同意書を提出していただいています。おわかりにならないことがあれば、採卵が決定するまでの診察時に、医師や看護師、または培養士から説明をお受けください。ご理解いただいた上で、署名された同意書の提出をお願いします。
2.卵巣刺激法(排卵誘発治療)
体外受精法を行う上で、重要なプロセスの1つになります。1個の卵子よりも5個、10個と卵子がより多い方が、良質な卵子が採れる確率も高くなります。また、複数個の受精卵を得ることで妊娠不成立となっても毎回繰り返し採卵を行う必要がなく、2人目希望まで凍結保存可能です。この良質な卵子を複数個獲得する目的で、卵巣刺激法を行うことが多くなっています。
卵巣刺激法に用いられるホルモン剤には、卵子を育てる役割のHMG・FSH製剤と卵子の成熟を開始させる作用のあるHCG・LH製剤、自然排卵を抑える作用のあるGnRHアナログ製剤(点鼻薬)・GnRHアンタゴニスト製剤(注射薬)があります。どの卵巣刺激法を行うかは、患者さまそれぞれの状態に応じて、最も適した方法を医師が決定しています。中でもショートプロトコールとGnRHアンタゴニスト法が最も多く用いられている方法ですが、複数のプロトコールを組み合わせる場合もあります。
ショートプロトコール
最も多くの卵子を得られる方法です。月経1日目から点鼻薬を使用開始し、月経3日目からHMG・FSH製剤の注射を7~10日間、連日行います。この注射は、卵胞が18mmくらいに発育するまで続きます。人によって卵巣の反応性が異なるため、注射の期間も変わります。
点鼻薬は、原則的に1日3回、8時間おきに両方の鼻にスプレー(1日6噴射)します。この点鼻薬は、採卵前々日の夜まで続けます。
ロングプロトコール
治療前の周期の黄体期(高温期)から点鼻薬を使用開始します。点鼻薬の使用方法は1日2回、12時間毎に両鼻にスプレーし、月経1~2日目からは1日3回、8時間毎にスプレーします。月経3日目からは、HMG・FSH製剤の注射を7~10日間、連日行います。この注射は、卵胞が18mmくらいに発育するまで続きます。人によって卵巣の反応性が異なるため、注射の期間も変わります。
点鼻薬は、採卵前々日の夜まで続けます。
ウルトラロングプロトコール
治療前の周期の黄体期またはそれ以前より点鼻薬を使用開始、あるいは皮下注射のGnRHアナログであるリュープロレリンや点鼻薬を使用して、HMG製剤の注射を7~10日間、連日行います。子宮内膜症・子宮腺筋症などの疾患の治療に、引き続き採卵を行う場合に選択されます。
GnRHアンタゴニスト法
月経3日目からHMG・FSH製剤の注射を7~10日間、連日行います。卵胞がある程度大きく育ったところで排卵を抑えるGnRHアンタゴニストを開始します。通常、GnRHアンタゴニストは最大卵胞径12~14mmから投与開始し採卵日決定時まで使用します。
自然周期法
上記のような点鼻薬やHMG・FSH製剤を一切使用せず、自然に発育する卵胞を利用する方法です。自然周期法の場合、排卵を制御できないため、院内での迅速ホルモン測定にて適切な処置と最適な採卵時期を決定します(採血後20分程で結果が出ます)。
クロミフェン療法・シクロフェニル療法
低刺激法と呼ばれる方法です。通常、月経2~3日目からクロミフェンの内服あるいはシクロフェニルの内服を開始します。卵胞の発育を経過観察しながら、HMG・FSH製剤の注射を2~5日間併用したり、GnRHアンタゴニストを併用する事もあります。低刺激法の場合、排卵を抑制できない例もあり、院内での迅速ホルモン測定にて適切な処置と最適な採卵時期を決定します(採血後20分程で結果が出ます)。
レトロゾール法
低刺激法と呼ばれる方法です。月経3日目からレトロゾール製剤を服用し、月経5日目からクロミフェンあるいはシクロフェニルの内服を開始します。卵胞の発育を経過観察しながら、HMG・FSH製剤の注射を2~5日間併用したり、GnRHアンタゴニストを併用したりすることもあります。
ランダムスタート法
時間的に余裕のない方をできうる限り早く採卵につなげたいという発想から考えられた卵巣刺激法です。 かつて卵巣刺激は、卵胞期初期から刺激を行うという考え方が通常でしたが、ヒトにおける卵胞発育の理解の進展とともに体外受精の卵巣刺激における治療方法の変化をもたらしました。発育する卵胞は絶えずリクルート(補充)されており、月経周期のどの時期から排卵誘発を開始しても採卵は可能です。今まで報告されたランダムスタートのデータからも卵胞発育に数日多く時間がかかりますが、採卵数、成熟卵数、受精率には有意差を認めていません。メタ解析(複数の研究の結果を統合し、より高い見地から分析すること)でも黄体期の刺激で排卵誘発剤の投与期間・投与量の増加はありますが、受精率は高く、凍結卵数は差がないと報告されており、これまで行われてきた卵巣刺激法の治療成績と変わりありません。
遅延スタート法
卵巣予備能力が低下し通常の刺激方法では得られる成熟卵数が少ない方の卵胞の発育を均一化し、より成熟卵を多く獲得するための卵巣刺激法です。刺激前周期にエストロゲンを投与し、月経2日目よりGnRHアンタゴニストを数日投与後HMG・FSH製剤の注射を開始し採卵まではGnRHアンタゴニスト法と同様に刺激を行います。
CRASH法
卵巣予備能力が低下し通常の刺激方法では得られる成熟卵数が少ない方の卵胞の発育を卵巣刺激開始時に同期化させて、より成熟卵を多く獲得するための卵巣刺激法です。黄体期中期に高用量のGnRHアンタゴニストを投与します。
※毎日の当院への通院が諸事情で困難な方は、近隣の医療施設で注射を受けることも可能です。また、ご自身で注射できるようなご相談にも応じますので医師にご相談ください。
3.採卵
採卵とは、発育した卵胞から卵子を採取することをいいます。
HCGの注射後は、36~40時間で排卵が起こるため、注射実施日の2日後の午前中に採卵を行います。個人差はありますが、月経周期の11~14日に採卵を行うようにします。
当院では、痛みをお感じにならないよう原則として静脈麻酔を行います。したがって、採卵中の患者さまは眠った状態になります。麻酔後、超音波診断装置のモニター下に採卵針を用いて、経腟的に卵胞を穿刺・吸引し卵子を採取します。所要時間は約10~15分で、採卵後も患者さまは麻酔が覚めるまでゆっくりお休みいただきます。麻酔から覚められた後は、培養士が投薬と注意事項の説明をし、下腹部痛や出血がなければご帰宅いただきます。
採卵についてのご注意
採卵前
採卵日前日は午後10:00以降、絶飲食してください。
指定の時間(午前8:30)に受付へご来院ください。
アレルギー体質や過敏症の方は、あらかじめお申し出ください。
採卵時
採卵前に腟周囲および腟内の洗浄や消毒を行います。これは穿刺による感染を防ぐためと腟分泌物による卵子への影響を少なくするためです。腟の奥の方までガーゼで拭きますので、多少圧迫感を感じることがあります。
静脈麻酔を行うと採卵中はほとんどの方は意識がなくなります。痛みが強い場合は、麻酔薬を追加します。点滴で麻酔薬を入れるため、一時的に腕に軽い痛みを感じることがありますが、すぐにおさまります。
採卵中は超音波診断装置のモニターを見やすくするために部屋の照明を落し薄暗くしています。
採卵後
受精確認の結果は、採卵の翌日にお伝えしますので、指定の時間に電話でお問い合わせください。
感染予防のため採卵後は抗生物質が処方されますので、必ず服用してください。
ご帰宅後は安静にお過ごしください。採卵当日はシャワー浴だけにしてください。出血が止まれば翌日からバスタブに浸かっても構いません。
4.卵子の確認と培養
- 採卵時に得られた卵胞液は、すばやく胚培養士が顕微鏡で観察して卵子を探し出します。
- 確認された卵子は、すぐに培養液の中に移し入れ、培養器の中で培養を行います。2重にチェックして卵子の見落としがないようにしています。
- 採取された卵子は、このまま3~5時間培養します。
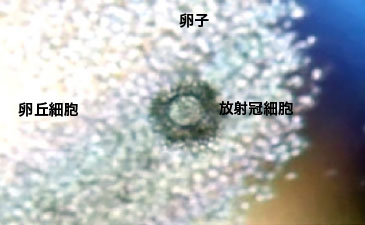
- 採取された卵子は、卵丘(らんきゅう)細胞と放射冠(ほうしゃかん)細胞という、2種類の細胞に包まれています。
5.優良精子の選別
採卵日当日は、ご主人には精液を採取していただきます。
採取された精液は、培養液を用いて遠心・洗浄・濃縮を行った後、swim-up(スイムアップ)法と呼ばれる方法で運動精子が約100%の状態に調整します。この処理後の精子を用いて体外受精を行います。
採精についてのご注意
- 採卵日までの禁欲期間は、2~3日前後が最適です。
- 精液の状態は体調によっても変化します。
- 採卵日が決定したら、ご主人もストレスをかかえないよう、規則正しい生活で体調を整えてください。
- 採卵日に当院で採精できない場合は、ご自宅で採取していただき、3時間以内に持参してください。また、長期の出張などでご主人が不在の場合は、あらかじめ精子を凍結保存しておく方法もあります。その場合は、事前に医師や看護師にご相談ください。
- 精液は専用容器(採精カップ)に採取していただきます。手をきれいに洗ってから採取してください。清潔な容器になっていますので、容器の中に手を触れないようにしてください。
- 容器と同封のシールにご夫婦の氏名をフルネームで記入し、容器の蓋と側面に必ず貼りつけてください。
- 採取する際にコンドームは使用しないでください。
- 持参される場合は、カイロなどで加温したり、逆に冷却したりしないでください。精子は温度変化に敏感です(室温か人肌の温かさが理想です)。
- 採取した精液は、容器からこぼれないようしっかりと蓋を閉めてください。
6.体外受精
卵子が採取できて精子の処理が終了すれば、いよいよ卵子と精子を受精させます。受精の方法には、一般体外受精法と顕微授精法があります。
[1]一般体外受精法
卵子と精子を培養液の中でそれぞれ自身の能力で受精させる方法です。
採卵日の午後に卵子の入った培養液の中に、約20万/mlの濃度になるように調整した精子を混ぜ合わせます。この混ぜ合わせる操作を媒精(ばいせい)といいます。ごくまれに、ご主人の精液の状態が正常にも関わらず、この方法で受精率が低いか、あるいはまったく受精が認められない場合もあります。
[2]顕微授精法
精液の状態が悪い(精子の数が少ない、運動率が悪いなど)場合や、一般体外受精法で受精が認められなかった場合、あるいは無精子症(射精された精液の中に精子が存在しない方で、睾丸で精子が認められる場合)には顕微授精法を行います。
この方法は、顕微鏡で観察しながら、極細のガラス針を用いて精子1個を吸い込み、この針を卵子に穿刺して、精子を卵子の細胞質内に注入する方法です。
※顕微授精の精度向上のために、当院ではMagLevitという磁気浮上型次世代除振台を導入しています。
成熟卵子と未熟卵子について
ご理解いただきたいのは、採卵できたすべての卵子が受精できるとは限らないということです。卵子には、成熟卵子と未熟卵子があり、精子と受精できるのは成熟卵子のみです。顕微授精法の場合には、卵丘細胞を除去して卵子の成熟度を判定します。
7.受精の確認
媒精や顕微授精が終了すると翌日まで培養器の中で培養を継続します。
そして、翌日に受精の確認を行います。
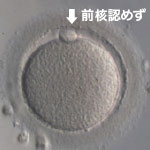



受精している卵子では写真b・c・dのように卵細胞質に前核が確認できます。また、受精した卵子は「胚」と呼び名が変わります。写真aでは、卵細胞質内に前核が確認できませんので未受精と判定します。しかし、まれに未受精と判定された卵子でも翌日に分割が確認できる場合があります。受精が確認できた胚は、正常受精胚と異常受精胚に分類されます。正常な受精では、写真cのように前核が2個確認できます。これは、精子の核1個と卵子の核1個が確認できている状態です。
異常受精の場合には、写真dのように前核が3個以上確認されます。これは、受精の方法によって原因が異なりますが、一般体外受精法の場合には、1個の卵子に2個以上の精子が受精すれば異常受精となります。このような異常受精の場合、染色体の数的異常となりますので胚移植には用いることはできません。顕微授精法の場合でも、前核が3個以上確認される場合があります。これは、受精の過程での異常が原因でこのようなことが起こると考えられます。
8.培養
培養では、使用する培養液の選択と機器の精度管理は当然のことながら重要ですが、さらに、重要なことはミスを起こさない管理システムです。
当院では、培養器の点検、洗浄、滅菌処理を定期的に行い、培養条件が一定になるように努めています。また、多くの患者さまの卵子や精子をお預かりしている医療機関として、採卵から胚移植まで取り違えなどがないよう、さまざまな段階で2重のチェックを行い、そのチェック記録も保存しています。
お預かりした卵子や胚、精子は、学会から認定を受けた胚培養士が、胚移植まで責任を持って大切にお世話させていただいています。
次世代型タイムラプスインキュベーターを導入
インキュベーターは、お預かりした胚を培養するための体外受精では欠かせない機器です。自然妊娠の場合、受精卵はヒト(お母さん)の腹部で成長しますので、インキュベーターはできるだけその環境に近い状態になるよう設計されています。この機器の設定や管理によって、治療成績には大きな影響をおよぼします。近年では、インキュベーターの研究と改良は一段と進み、受精卵(胚)へのストレスがよりかからない環境で培養できるようになりました。
当院の胚培養上の一貫したコンセプトは「患者さまからお預かりした受精卵の本来持っているポテンシャルを最大限落とさない」ということ。高いレベルでこれを実現していくためには、「タイムラプスインキュベーター」の導入は欠かせないと判断いたしました。
留意事項
- 当院の「タイムラプスインキュベーター」で培養できる人数は9名分となります。培養状況によってはご希望に添えない場合もありますのでご了承ください。
- 費用は体外受精料金とは別途に、自費で33,000円(税込)となります。
- 受精方法については、当院で採卵当日のご主人の精液の状態で決定させていただきます。
- 受精卵(胚)の凍結保存に関しては、当院の凍結基準で決定しています。
- 培養した受精卵(胚)の記録はUSBメモリーに記録してお渡しします。
9.胚の評価と胚移植法
受精確認の翌日には、分割が始まっています。分割が確認できれば胚の評価を行います。胚移植を行う時期としては、採卵後2日目か3日目に行う初期胚移植、採卵日から5日目に行う胚盤胞移植、さらに初期胚移植と胚盤胞移植を組み合わせた2段階胚移植など様々なバリエーションがあります。どの時期に胚移植を行うかは、これまでの治療歴や凍結保存できた胚の状態などを考慮し決定します。
[1] 初期胚移植
採卵から、2日目か3日目に子宮に胚を戻します。胚移植の前に分割したすべての胚について、当院のグレード分類により胚の評価を行います。次の写真は、初期分割胚のグレード分類を示しています。グレードは、分割した割球の均一性とフラグメントという小さな分割の占める割合によって5段階評価で分類しています。
初期分割胚(採卵から2日目あるいは3日目)のグレード分類
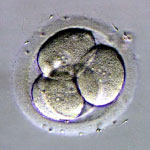
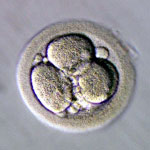
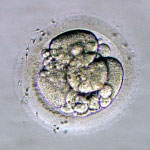
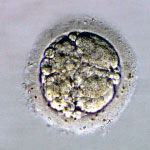
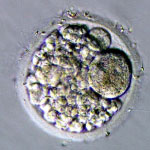
グレード1が最も良好でグレード5が不良胚となります。また、分割速度もグレードと同時に評価しています。通常、採卵から2日目では4分割、3日目では8分割程度に発育している場合が平均的な発育速度となります。
胚移植する数は、1個となっています。ご希望があれば、年齢やこれまでの治療歴によって最大2個までは移植可能ですので、2個胚移植をご希望される場合は医師にご相談ください。
■グレードについて
胚のグレードは、妊娠の可能性と相関しますが、妊娠が成立した後は、胎児の発育や異常とは相関しません。また、グレードの高い胚ほど妊娠の可能性は高くなりますが、グレードの低い胚でも妊娠の可能性は十分にあります。グレードはあくまでも参考程度としてください。
■移植胚数について
移植胚数に関しては、関連学会より原則1個ないし、条件によっては2個とするようにと会告が出ております。当院においても、学会に加盟登録している施設として、この会告を遵守することにしております。患者さまにはご理解のほどお願いいたします。
[2] 胚盤胞移植
採卵から6日間(7日間の場合もあります)培養し、胚盤胞に発育したのを確認して凍結保存とします。
現在、使用されている培養液や培養環境では、7日以上の培養には適していません。
近年、培養液の研究や開発が進み、積極的にこの治療法が試みられています。下記の写真は、標準的な胚盤胞までの発育状態を示しています。胚移植の前に分割したすべての胚について、当院のグレード分類により胚の評価を行います(グレード分類については後述)。
すべての受精卵(胚)が胚盤胞に発育する訳ではありませんのでご理解ください。
[3] 2段階胚移植
採卵から2日目か3日目に初期分割胚を1個胚移植し、残りの胚は培養を継続して5~7日目に胚盤胞に発育した場合に2回目の胚移植を行う方法です。
胚盤胞のグレード
胚盤胞についても、その発育状態に応じて胚の評価を行っています。
胚の発育状態により6段階で評価しています。 1が胚盤胞になったばかりの状態で6が最も発育が進んでいる状態です。胚盤胞では発育が進むにつれて胚自体が大きく成長します。
通常、採卵から4日目に桑実胚となり、5日目に胚盤胞の3から4程度に発育し、6日目には3以上に発育するのが理想的な発育とされています。 また、胚盤胞では、発育の状態と併せて細胞の密集度についても同時に評価します。
胚盤胞に発育すると、大きく2つの細胞に分かれます、次の写真に見られる、透明帯に密接している細胞を栄養芽細胞と呼び、将来妊娠した際に胎盤となる細胞です。もう1つは内細胞塊と呼び、妊娠した際に胎児となる部分です。胚盤胞では先に説明した発育速度の評価に加え、これら2つの細胞の密集度によってA・B・Cの3段階に評価しています。最も細胞数が多い状態をAと評価し、細胞数が少ない状態をCと評価しています。なお、胚盤胞の発育が2以下では内細胞塊と栄養芽細胞の区別が困難なため、A・B・Cの評価は行いません。
上の左側の胚盤胞写真では内細胞塊と栄養芽細胞ともに細胞数が多いので、共にAと評価します。対して、右側の写真では内細胞塊と栄養芽細胞ともに細胞数が少ないので、共にCと評価します。
例えば、5日目で胚盤胞の発育が「4」で内細胞塊の細胞数が多く、栄養芽細胞の細胞数も多い場合には、「4AA」と評価します。また、胚盤胞の発育が「2」以下の場合では、内細胞塊と栄養芽細胞の区別が困難なため「1」または「2」と発育状態のみを評価します。
胚盤胞の評価としては、発育がより進んでいて、かつ細胞数が多い胚盤胞が移植できれば、妊娠する可能性は高くなる傾向ではありますが、過去に評価の低い胚盤胞を移植して、妊娠されている方々がいるため、100%グレードと妊娠が相関しているとは限りません。グレードはあくまでも参考程度としてください。
胚移植の手技について
胚の評価が終わればいよいよ胚移植です。胚移植とは受精して分割した胚を子宮に戻すことをいいます。
胚移植はこれまでの治療の総仕上げといっても過言ではありません。
胚移植の方法は腟から柔らかい胚移植用のチューブを用いて子宮内に移植します。痛みはほとんどありません。胚移植は5~10分程度で終了しますが、移植後は、胚の着床をより確実にするために、30~60分は回復室で安静にしていただいています。
胚移植に関するご注意
- 指定されたお時間にお越しください。
- 胚移植は腟から超音波診断装置を用いて、子宮の状態とチューブの先端を確認しながら行います。
- 胚移植後は、移植用のチューブ内に胚が残っていないか確認します。
- 胚移植後は普段通りの生活で結構です。ただし、重い物を持ったり、激しい運動をしたり、腹部に負担のかかることは、できるだけ控えるようにしてください。妊娠判定日に後悔などされないようにお過ごしください。
10.黄体補充法
胚移植後の胚が上手く着床するためには黄体機能も重要です。黄体機能とは、排卵後の卵巣からの黄体ホルモンおよび卵胞ホルモンの分泌機能を指します。この2種類のホルモンは、子宮内膜に作用して着床準備状態に調整し、着床後には胚の発育を助ける作用があります。
黄体補充法としては、天然型プロゲステロン腟座薬、天然型プロゲステロンの筋肉注射、内服薬を使用します。これらの薬剤をどのように使用するかは、患者さまお一人おひとりの状態を考慮して決定します。
11.妊娠判定
移植後10~14日に、ご自身で、あるいは外来にて妊娠判定を行います (約30分で検査結果が出ます)。検査は基本、尿検査で行いますが、反応が薄い場合は血液検査で妊娠反応のレベルを測定し判定を行います。妊娠が成立したら、さらに約8週間は黄体補充法を継続します。
体外受精・胚移植法は、多くのステップを確実にクリアして行く必要があります。医師や看護師、培養士からの説明をよくお聞きいただき、薬などの用法・用量に間違いがないようご注意ください。
これはあくまでも原則的なもので、患者さまの状態によっては、前述と異なる場合があることをご理解ください。実際の流れは、その都度スタッフが説明しますのでどうぞご安心ください。
